آخـریــن مطالب «مقالات عمومی»
پنجمین کنگرهی بینالمللی فوتبالکلینیک: ۵ الی ۷ مهر ۱۴۰۲

پنجمین کنگرهی بینالمللی فوتبالکلینیک در تاریخ ۵ الی ۷ مهر ۱۴۰۲ در سالن همایش های بین المللی رازی دانشگاه علوم پزشکی ایران برگزار میشود.
این همایش دارای ۱۲ امتیاز بازآموزی آموزش مداوم پزشکی برای تمام گروههای هدف اعم از پزشکی عمومی، رشتههای داخلی، علوم تغذیه، داروسازی، تمامی رشتهها و گرایشهای توانبخشی، پرستاری، ارتوپدی، رادیولوژی، دندانپزشکی و... است.

در کنار کنگره، کارگاههای متنوعی نیز در دسترس شرکتکنندگان قرار دارد.
ثبتنام اولیهی همکاران علومپزشکی در سایت آموزش مداوم و ثبتنام تکمیلی در وبسایت ایفمارکآکادمی میباشد.

XBB ، زیرسویه ی جدید اُمیکرون

 دکتر امیرعلی سهراب پور
دکتر امیرعلی سهراب پور
فوق تخصص بیماریهای گوارش و کبد
خلاصه
1️⃣ براساس دادههای CDC، زیرسویه XBB.1.5 اومیکرون، در هفته گذشته تقریباً دو برابر شده و اکنون حدود 41 درصد از موارد جدید در ایالات متحده را شامل می شود.
2️⃣ زیرسویه XBB.1.5 بسیار ایمن گریز است و شواهد حاکی از آن است که بهتر از سایر اعضای خانواده فرعی XBB به سلولها متصل می شود.
3️⃣ دانشمندان دانشگاه کلمبیا هشدار دادهاند که ظهور زیرسویههایی مانند خانواده XBB میتواند منجر به افزایش موارد ابتلا و همچنین موارد ابتلای مجدد شود.
دانشمندان می گویند که زیرسویه XBB.1.5 اومیکرون به سرعت در ایالات متحده در حال غلبه بر سایر انواع ویروس است، زیرا به شدت ایمنی گریز است و به نظر می رسد در اتصال به سلول ها نسبت به انواع مرتبط موثرتر است.
بر اساس داده های منتشر شده در روز جمعه توسط CDC، زیرسویه XBB.1.5 اکنون حدود 41 درصد از موارد جدید در سراسر ایالات متحده را شامل می شود و شیوع آن در هفته گذشته تقریباً دو برابر شده است. در هفته گذشته، این زیرسویه 21.7 درصد موارد را در ایالات متحده تشکیل می داد.
دانشمندان و مقامات سلامت عمومی ماههاست که خانواده فرعی XBB را به دقت زیر نظر گرفتهاند، زیرا این سویهها دارای جهشهای زیادی هستند که میتوانند واکسنهای کووید-۱۹، از جمله بوسترهای موجود علیه اومیکرون را کماثر کند و باعث موارد ابتلای جدید شود.
خانواده XBB اولین بار در ماه اوت در هند شناسایی شد و به سرعت در آنجا و همچنین در سنگاپور غالب شد؛ از آن زمان به خانواده ای از زیرسویه ها از جمله XBB.1 و XBB.1.5 تبدیل شده است. اندرو پکوس Andrew Pekosz، ویروس شناس در دانشگاه جان هاپکینز، می گوید که XBB.1.5 با اعضای خانواده خود متفاوت است زیرا دارای یک جهش اضافی است که باعث می شود بهتر به سلول ها متصل شود. پکوس گفت: «ویروس باید محکم به سلولها بچسبد تا در ورود کارآمدتر باشد و این میتواند به ویروس کمک کند تا در آلوده کردن افراد کارآمدتر باشد.»
یونلونگ ریچارد کائو Yunlong Richard Cao، دانشمند و استادیار دانشگاه پکن، روز سه شنبه داده هایی را در توییتر منتشر کرد که نشان می دهد XBB.1.5 نه تنها به اندازه نوع XBB.1 از آنتی بادی های محافظ فرار می کند، بلکه در اتصال به یک گیرنده کلیدی سلولها نیز قویتر عمل می کند.
دانشمندان دانشگاه کلمبیا، در مطالعهای که اواسط دسامبر 2022 در مجله Cell منتشر شد، هشدار دادند که افزایش زیرمجموعههایی مانند XBB میتواند کارآیی واکسنهای فعلی کووید-19 را بیشتر به خطر اندازد و منجر به افزایش موارد ابتلا و همچنین ابتلای مجدد شود. دانشمندان مقاومت زیرسویههای XBB در برابر آنتیبادیهای ناشی از واکسیناسیون و ابتلا را «هشدارکننده» توصیف کردند. دانشمندان دریافتند که زیرسویههای XBB در گریز از ایمنی حتی از زیرسویههای BQ هم قویتر عمل می کنند.
منبع : CNBC
از همین نویسنده :
توصیه های تغذیه ای در کبد چرب.
مطالب مرتبط:
BA.4 و BA.5 : دو سویه جدیدتر اُمیکرون نیز از راه رسیدند
آیا سازمان جهانی بهداشت در مورد سویه XE کرونا هشداری داده است؟
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزش و پژوهش
به کوشش :
دکتر بابک پورقلیج

آزمایش شمارش سلول های خونی ، CBC

 دکتر مریم باقریان
دکتر مریم باقریان
فوق تخصص هماتولوژی انکولوژی و پیوند مغز استخوان
در مطلب قبلی در مورد انواع سلول های خونی و عملکرد آن ها به اجمال صحبت کردیم.
اینبار سعی بر آن داریم که در مورد چگونگی بررسی سلول های خونی و ضرورت انجام این آزمایشات توضیح دهیم.
ارزیابی CBC و به عبارتی شمارش کامل سلول های خون ، یک آزمایش آسان و بسیار رایج در بررسی سلول های خونی است که اختلالات خاصی را که می تواند بر سلامت شما تاثیر بگذارد را غربالگری و یا تشخیص می دهد.
چرا پزشک آزمایش CBC را برای شما تجویز می کند؟
به سه منظور ممکن است برای شما آزمایش CBC diff نسخه شود:
- برای چکاپ سلامتی و ارزیابی سالانه عملکرد بدن
- در صورت بروز علایمی مثل کسالت ، ضعف و بی حالی طولانی مدت، عفونت یا التهاب ، خونریزی یا کبودی غیر معمول و تنگی نفس
- و یا پس از سپری شدن یک دوره درمانی خاص، برای ارزیابی کارایی درمان
برای انجام آزمایش CBC لازم نیست ناشتا باشید. با حضور در آزمایشگاه ، یک نمونه خون از شما گرفته می شود و در مدت زمان کوتاهی جواب آزمایش در اختیار شما قرار خواهد گرفت.
تفسیر آزمایش CBC diff به چه صورت است؟
این آزمایش سه رده اصلی سلول های خونی را ارزیابی می کند. مقادیر طبیعی بسته به سن و جنسیت شما متفاوت است که به طور معمول در گزارش آزمایشگاه محدوده نرمال این موارد بر اساس شرایط انجام تست و سن و جنس بیماران قید میشود.

RBC :
اولین رده سلولی مورد بررسی ، گلبول های قرمز خون ((RBC می باشند.
همان طور که پیشتر گفتیم، وظیفه این رده سلولی انتقال اکسیژن ومواد مغذی به بافت های بدن است.

گلبول های قرمز در مغز استخوان ساخته می شوند.طول عمر آن ها بین 90 تا 120 روز است. پس از آن تخریب شده و گلبول های قرمز تازه جای آن ها را خواهند گرفت. با استفاده از نتایج آزمایشات مربوط به RBC ، انواع کم خونی تشخیص داده خواهد شد.
هموگلوبین (Hb) :
آزمایش هموگلوبین میزان کل هموگلوبین موجود در گلبول های قرمز در گردش را نشان می دهد .هموگلوبین پروتئینی است که به آهن در ساختار خود نیازمند است. پس اگر با فقر آهن مواجه باشید می تواند باعث کاهش میزان هموگلوبین شود.
هماتوکریت (HCT) :
این آزمایش درصد گلبول های قرمز در کل حجم خون را مورد بررسی قرار می دهد.
هماتوکریت بالا در مواردی مثل اسهال و استفراغ که باعث کم ابی می شود و یا افزایش غلظت خون در بیماری هایی مانند پلی سایتمی ورا ، بیماری های مزمن ریوی، بیماری های قلبی مادرزادی و حتی زندگی در ارتفاعات (پاسخ جبرانی به کمبود اکسیژن) دیده می شود.
MCV:
آزمایش MCV به معنای سنجش متوسط سایز گلبول های قرمز است. مواردی مثل کمبود ویتامین B12 می تواند منجر به افزایش MCV و کم خونی موجب کاهش سایزMCV می شود.
MCH :
آزمایش MCH به معنای میزان متوسط هموگلوبین موجود در هر گلبول های قرمز می باشد که کاهش و یا بالا بودن آن، علل متفاوتی دارد. هر عاملی که موجب آنمی فقر اهن شود تا سرطان ، تالاسمی، بارداری، بیماری های کبدی و کلیوی و ....همگی موجب کاهش MCH می شوند.
مواردی مثل پرکاری تیرویید، مصرف بیش از حد الکل، کمبود ویتامین B12 ، بیماری های مزمن ریوی و قلبی میتوانند موجب افزایش MCH شوند.
RDW:
در آزمایش RDW ، اختلاف سایز و حجم گلبول های قرمز خون مورد بررسی قرار می گیرد. سلول های خونی از نظر اندازه با یکدیگر متفاوت هستند. اگر اختلاف اندازه آن ها بیش از حد نرمال باشد، احتمال بروز اختلالات خونی وجود دارد.
گلبولهای سفید (WBC) :
WBC در آزمایش خون، وضعیت گلبولهای سفید را بررسی میکند. آنها به عنوان مهمترین ارکان سیستم ایمنی بدن بهشمار میروند. بنابراین بروز هرگونه اختلال در عملکرد آنها میتواند نشاندهنده التهاب و عفونت باشد.
گلبولهای سفید انواع مختلفی دارند:
- نوتروفیلها
- لنفوسیتها
- بازوفیلها
- ائوزونوفیلها
- مونوسیتها
وهر کدام از آنها وظیفه خاصی در بدن دارند. مثلا ائوزونوفیل، از بدن در برابر عفونتهای انگلی محافظت میکنند. لنفوسیتها، به محض ورودعامل ویروسی یا باکتریایی به بدن، فعالیت خود را آغاز خواهند کرد.

پلاکتها :
در آزمایش PLT، میزان پلاکت خون شمارش میشود. وجود این سلولهای خونی در انعقاد خون بسیار مهم است. بسیاری از اختلالات انعقادی خون مربوط به این فاکتور است.
شاید برای شما جالب باشد که نقش CBC در بررسی بیماران کرونایی چیست؟
آزمایش CBC در کرونا، با هدف پایش وضعیت سلامتی بیمار مورد استفاده قرار میگیرد. این تست نمیتواند در تشخیص کووید ۱۹ به پزشکان کمک کند. با استفاده از نتایج این آزمایش، متخصصین درمییابند که وضعیت سلولهای خونی مانند گلبولهای سفید به خصوص لنفوسیت ها چگونه است. همچنین باید بدانید تست آنتی بادی کرونا متفاوت از تست CBC است.
تشخیص سرطان با آزمایش خون CBC، یکی از مهمترین کاربردهای این تست است. همچنین بسیاری از کمخونیها با استفاده از نتایج این تست تشخیص ، پایش و درمان میشوند.
- افزایش یا کاهش چشمگیر تعداد گلبولهای سفید خون (WBC)
یکی از مهمترین علائم سرطان خون در آزماش CBC، افزایش یا کاهش چشمگیر تعداد گلبولهای سفید خون (WBC) است. همانطور که میدانید، گلبولهای سفید خون برای دفاع از سیستم ایمنی بدن وارد عمل میشوند و در صورت بروز سرطان خون در فرد، معمولا تعداد آنها افزایش زیادی پیدا خواهد کرد. البته گاهی نیز کاهش تعداد گلبولهای سفید در آزمایش CBC مشاهده میشود که تحت عنوان پان سایتوپنی (Pancytopenia) شناخته میشود.
- کاهش شدید پلاکت خون (Platelets)
پلاکت خون نقش مهمی را در انعقاد خون ایفا میکند. از همین رو نیز در صورت بروز سرطان خون در فرد، سطح آزمایش PLT یا همان پلاکت خون به طور چشمگیری کاهش پیدا خواهد کرد و در اینصورت، بروز برخی علائم نیز در بیمار مانند انواع خونریزی مشاهده خواهد شد که احتمال بروز سرطان خون را بسیار بالا میبرد.
- کاهش تعداد گلبولهای قرمز خون (RBC)
یکی دیگر از علائم سرطان خون در آزمایش CBC، کاهش تعداد گلبولهای قرمز خون است. بهتر است بدانید، زمانی که بدن فرد درگیر سرطان خون میشود، ساخت گلبولهای قرمز با مشکل مواجه خواهد شد و از این رو تعداد آن در آزمایش CBC، کاهش پیدا خواهد کرد. البته اگر تنها کاهش تعداد گلبولهای قرمز را در آزمایش CBC مشاهده کنید، میتواند نشان دهنده کم خونی در فرد باشد.
- کاهش هموگلوبین خون (Hemoglobin)
به طور کلی سطح Hb در آزمایش خون با تعداد گلبولهای قرمز رابطه مستقیم دارد. زیرا هموگلوبین نقش انتقال اکسیژن را در گلبولهای قرمز به عهده دارد و اگر کاهش گلبولهای قرمز در فرد اتفاق بیفتند، شاهد کاهش هموگلوبین نیز خواهید بود. بهتر است بدانید که برای تشخیص سرطان خون تنها کاهش یا افزایش یک عامل در آزمایش CBC ملاک نیست و بررسی ازمایشات اختصاصی ضرورت دارد.
آزمایش CBC Diff چیست؟
آزمایش CBC diff را با نام آزمایش شمارش افتراقی نیز خواهید شنید. در تفسیر آزمایش CBC Diff علاوه بر بررسی فاکتورهایی که در تست CBC وجود دارد، به ارزیابی انواع گلبولهای سفید پرداخته خواهد شد. گلبولهای سفید انواع مختلفی دارد که در طی آزمایش CBC Diff به طور کامل بررسی خواهند شد.
مقالات بیماریهای خون و انکولوژی:
دانستنیهای پایه بیماریهای خون
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

فرسودگی شغلی

 دکتر حسن رودگری
دکتر حسن رودگری
مدیر پژوهش سازمان نظام پزشکی
بسیار مهم است که بر فرسودگی شغلی غلبه کنید بخصوص اگر مدیر هستید و یا در یک شغل حساس و حیاتی مثل کادرهای درمان شاغلید.
بیشترین علت فرسودگی شغلی فشار کار، استرس های کنترل نشده کاری، ضرب الاجل های کاری و ساعات طولانی کار است که باعث خستگی مفرط میشوند. لذا فرد از لحاظ جسمی و ذهنی کاملا درگیر و کلافه و زمین گیر میشود.
البته از نظر بالینی فرسودگی شغلی هنوز یک اصلاح پزشکی مستقل از استرس نیست اما قطعا یک نتیجه ناشی از فرآیندهای غلط و کنترل نشده پر از استرس می باشد که می تواند در صورت عدم مدیریت موثر، شغل و حتی زندگی فرد را فلج و متلاشی کند.
در کشورهای غربی حدود ۷٪ کل شاغلین در همه حرفه ها دچار فرسودگی هستند که ممکن است در کشورهای شرقی متفاوت باشد. البته در برخی مشاغل این آمار بالاتر است مثلا در دستیاران پزشکی تا ۵۰٪ و در حسابدارها و مالی چی ها تا ۸۵٪ هم می رسد که بسیار خطرناک است. طبیعتا شرایط محیط زندگی، اقتصاد، امنیت، رفاه و شاخصه های عمومی یکجامعه هم در سرعت ایجاد و پیشرفت فرسودگی می توانند موثر باشند.
مطالعات نشان داد که برخی بیماریها نیز مرتبط با فرسودگی شغلی می باشند که اثرات متقابل بر یکدیگر دارند، همانند فشارخون، بیماربهای عروق کرونر قلب، اختلالات خواب، افسردگی و اضطراب که گاهی منجر به استفاده از دخانیات و یا سوء مصرف الکل و مواد مخدر و دارو می شوند. حتی دیده شده که فرسودگی شغلی بر روی احساسات و عواطف و باروری نیز اثر گذاشته است.
در مجموع فرسودگی بر کیفیت زندگی فردی، زناشویی (عاطفی، خلقی و جنسی)، اجتماعی و شغلی اثری عمیق می گذارد و آنها را دچار اختلال میکند.
می توان به لحاظ شکلی گفت که فرسودگی شغلی از سه جزء تشکیل شده است:
▪︎خستگی مفرط که هسته اساسی فرسودگی را می سازد و آثار عمیق جسمی، ادراکی و احساسی دارد و در محل کار، این ها بر کیفیت کار و مثبت بودن فرد اثر مستقیم می گذارند.
▪︎بدگمانی و بدبینی(cynisim) باعث اختلال در کیفیت و مهارت تعامل افراد با دیگران می شود و فرد را از شغلش، همکارانش، پروژه هایش و ارباب رجوع دور میکند و نگرشش را به آن ها منفی مینماید. این وضعیت عمدتا ناشی از حجم بالای کار است، هرچند تعارضات و درگیری های درون سازمانی، بی عدالتی و عدم بها دادن به فرد در فرآیندهای تصمیم گیری در محل کار از دیگر عوامل هستند.
▪︎جز سوم احساس بیهودگی است که اشاره به حسی از بی کفایتی و فقدان مفید بودن دارد و فرد در این مرحله احساس میکند استعدادها و مهارتهایشان هرز می رود و نگران است که در زمان و مکانی که لازم باشد نتواند از پس کار و مسئولیت برآید. این حس عمدتا به دنبال دو حس قبلی می آید.
چه کنیم؟
معمولا عوامل محیط شغلی عامل اصلی فرسودگی است لذا شاید تغییر شغل، تیم همکار و یا سطح سازمانی فرد به پیشگیری کمک کند.
برای مدیریت فرسودگی شغلی اصل اول اهمیت دادن به وجود، جسم، روح، احساسات، عواطف، ظرفیت ها خود است و باید مواظب خوراک، خواب، فعالیت بدنی خود بوده و توجه ویژه به تفریحات، ارتباطات اجتماعی و دوستان، ریلکسیشن، خواندن مجلات و اخبار مورد علاقه و طبیعت گردی داشته باشند. همه فعالیت ها و برنامه ها را بنویسند و زمان بندی کنند.
البته همه اینها کمک به خود فرد میکند ولی ممکن است علت ها و ریشه های فرسودگی کماکان در محیط کار باقی باشند. در این مرحله باید با دقت آنچه را می شود تغییر داد و یا رها کرد را تعیین کنند تا از علل کاسته شود. شاید لازم شود نگرش خود به شغل و مسولیت ها را عوض کرد. باید خسته کننده ترین ها را پیدا کرد و تغییر داد و یا رها کرد. گاهی تغییر فضا و دکور و اتمسفر خود برخی موارد جزئی تر را برطرف می کند و گاهی بسیار فراتر از آن باید شغل را عوض کرد پیش از آن که شغل سرنوشت ما را به بدی عوض کند.
باید نهایت تلاش را کرد تا از هرچه و با هرکس که در محیط کار استرس زا است دوری نمود و باید بتوان انتظار خود از همکاران، رویا و ارباب رجوع را بازتعریف نمود.
اگر حس بدبینی و بدگمانی از علل بارز فرسودگی است آن گاه باید به دنبال ارتباطات فردی و اجتماعی تازه تر بود و دوستان جدیدتری در محل کار و یا زندگی یافت. در محیط کار باید حس حمایت از همدیگر را افزایش داد چون احتمالا دیگران هم درگیر فرسودگی شده باشند.
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

آلرژی به پروتئین شیر گاو

سندروم های آلرژی به پروتئین شیر گاو:
1-پروکتوکولیت آلرژیک: وجود رگه های خون در مدفوع شیرخوار زیر شش ماه خوشحال بدون تب و معمولا شیر مادر خوار
2-انتروکولیت ناشی از آلرژی: اسهال خونی ، استفراغ ،بدحالی ،تب و تابلوی مشابه سپسیس و شوک
3- انتروپاتی آلرژیک : اسهال غیر خونی مزمن حجیم همراه با اختلال رشد
4-آنافیلاکسی غذایی
5-ازوفاژیت ائوزینوفیلیک: گیر کردن غذا در مری معمولاً در پسر بچه های سن دبستان
6- سایر بیماریهای ائوزینوفیلیک دستگاه گوارش
7-اگزمای آتوپیک: معمولا فقط درحدود یک سوم موارد آلرژیهای غذایی نقش دارند.
پروکتوکولیت آلرژیک
با توجه به شیوع بالای پروکتوکولیت آلرژیک و شیوع نسبتاً کم سایر موارد فوق ، به پروکتوکولیت آلرژیک بیشتر خواهیم پرداخت.
تابلوی بالینی:
معمولاً به صورت بروز رگه های خون در مدفوع از سن یک روزگی تا شش ماهگی و گاهی اوقات تا یک سالگی در شیرخوارانی که حداقل در نیمی از موارد شیر مادر خوار هستند می باشد.
این شیرخواران حال عمومی خوب داشته و فاقد تب هستند و معمولاً رشد نرمالی نیز دارند.
در بررسی های آزمایشگاهی گلبولهای سفید و گاهی گلبولهای قرمز در مدفوع دیده می شوند.
ممکن است با سایر علائم آلرژی مثل اگزما همراهی داشته یا نداشته باشند.
با این تابلوی بالینی اقدام تشخیصی بیشتری لازم نیست هر چند گاهی اوقات در مواردی که تشخیص مبهم است از رکتوسیگموئیدوسکوپی میتوان استفاده کرد.
درمان
اساس درمان حذف پروتئین های آلرژن از رژیم غذایی شیرخوار است. شایعترین آلرژن ها به ترتیب شیوع در پروکتوکولیت آلرژیک عبارتند از : لبنیات گاوی ،سویا ،تخم مرغ ،ذرت و شکلات
شیر مادر خواران: در شیرخوارانی که با شیر مادر تغذیه می شوند مواد غذایی آلرژن باید به ترتیب شیوع، هر دو هفته از رژیم غذایی مادر حذف شوند و در صورت تداوم دفع خون پس از دو هفته ماده آلرژن بعدی در این رژیم قرار گیرد، یعنی در ابتدا توصیه می شود مادر از مصرف لبنیات گاوی خودداری کند. اگر پس از دو هفته همچنان رگه خون در مدفوع ادامه داشت حذف سویا و تخممرغ و در قدم بعد سایر آلرژن های شایع توصیه می شود.
با توجه به اینکه پروتئین شیر گوسفند و بز ۹۰% با پروتئین شیر گاو واکنش متقاطع دارد فلذا منطقی است که در قدم اول لبنیات گوسفند و بز نیز از رژیم غذایی مادر حذف شود .
به مادر توصیه میشود با توجه به حذف لبنیات، از قرص کلسیم دی روزانه یک تا دو عدد استفاده کند.
مصرف لبنیات شتر و اسب و الاغ با توجه به تنها ۴ درصد احتمال واکنش متقاطع با پروتئین شیرگاو معمولاً مشکلی ایجاد نمی کند
شیر خشک خواران: در کودکان شیر خشک خوار باید از شیر خشک های با پروتئین کاملاً هیدرولیزه یعنی آپتامیل پپتی ،آپتامیل پپتی جونیور، نوترامیژن یا کومیداژن استفاده شود.
نکته مهم:
استفاده از شیر خشک های با پروتئین کمی هیدرولیزه یعنی شیرخشک های دارای پسوند HA در درمان آلرژی توصیه نمیشود. تنها اندیکاسیون شیرخشکهای HAدر شیرخوارانیست که ((هیچ علامتی از آلرژی ندارند و شیر خشک خوار هستند و در خانواده سابقه قوی آلرژی دارند)).
مدت درمان:
مدت رژیم فوق شش ماه تمام و تا سن ۹ تا ۱۲ ماهگی شیرخوار است. پس از آن به تدریج آلرژن ها از آلرژن های کمتر شایع با مقدار کم و نظارت والدین وارد رژیم غذایی شیرخوار میشوند و در صورت عدم بروز خون در مدفوع به تدریج مقدار آن افزایش مییابد و ظرف یک تا دو هفته ماده آلرژن بعدی امتحان میشود.
در صورت بروز رگه خون در مدفوع با شروع ماده غذایی جدید آن ماده به مدت سه ماه مجدداً از رژیم غذایی حذف و پس از ۳ ماه دوباره به تدریج و با مقدار کم وارد رژیم غذایی شیرخوار خواهد شد.
در شیرخشک خواران، هر چند منابع علمی توصیه به استفاده از شیرخشک های معمولی برای شکستن رژیم در سن ۹ تا ۱۲ ماهگی و ۶ ماه پس از شروع رژیم رادارند اما برخی متخصصین استفاده از شیرخشکهای کمی هیدرولیزه یعنی HAرابرای شکستن رژیم توصیه می کنند.
نکته مهم :
در زمان شروع غذای کمکی نیز باید به مراعات رژیم توسط شیرخوار توجه کافی شود یعنی آلرژن های شایع به ویژه لبنیات گاو و گوسفند همچنان در رژیم غذایی شیرخوار نباید باشند و نکته مهم آنکه از غذاهای آماده کودکان موجود در بازار که تقریبا همگی دارای شیر گاو هستند استفاده نشود.
زمان شروع غذای کمکی در این شیرخواران تفاوتی با شیرخواران سالم نداشته و میتوان در سن ۴ تا ۶ ماهگی برای آنها نیز غذای کمکی شروع کرد
نکته مهم:
ملاک پاسخ به درمان عدم رویت خون واضح در مدفوع است و نیازی به تکرار آزمایش مدفوع نیست، چرا که تا مدتها ممکن است گلبول های سفید در مدفوع دیده شوند که نشان دهنده عدم پاسخ به درمان نیست
هرچند در برخی منابع توصیه می شود که در صورتی که مادر مجبور به حذف بیش از دو ماده غذایی اصلی از رژیم غذایی شود بهتر است شیر مادر قطع و از شیرخشک های کاملاً هیدرولیزه استفاده شود اما با توجه به مزایای شیر مادر در صورتی که مادر مشکلی با این موضوع ندارد بهتر است همچنان رژیم را ادامه بدهد و اطمینان بخشی از جانب پزشک درباره سیر مطلوب بیماری به خانواده انجام شود.
نکته :گاهی اوقات که علیرغم حذف آلرژن ها از رژیم غذایی مادر دفع خون واضح در مدفوع شیرخوار ادامه می یابد می توان مصرف قرص پانکراتین توسط مادر همراه با غذا هر وعده یک عدد را به مدت ۲ تا ۴ هفته امتحان کرد.
نکته: مصرف پروبیوتیکها توسط شیرخوار میتواند در درمان آلرژی نقش کمکی داشته باشد.
 دکتر حسین علیمددی
دکتر حسین علیمددی
فوق تخصص گوارش کودکان
دانشیار دانشگاه علوم پزشکی تهران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

دانستنی های پایه بیماری های خون

 دکتر مریم باقریان
دکتر مریم باقریان
فوق تخصص هماتولوژي اونكولوژي و پيوند مغز استخوان
خون و سلول های خونی
خون بافت مایعی است که از چهار جزء اصلی : پلاسما، گلبول های قرمز، گلبول های سفید و پلاکت ها تشکیل شده است.
خون عملکردهای مختلفی دارد که از جمله آنها می توان به موارد زیر اشاره کرد:
- انتقال اکسیژن و مواد مغذی به ریه و بافت ها
- تشکیل لخته خون برای جلوگیری از دست دادن خون اضافی
- حاوی سلول ها و آنتی بادی ها جهت دفاع در مقابل عفونت
- انتقال مواد زائد به کلیه ها و کبد
- تنظیم دمای بدن
خونی که در عروق بدن شما در حال گردش می باشد، به عنوان خون کامل شناخته می شود و حدود 7 تا 8 درصد از کل وزن بدن شما را تشکیل می دهد.
خون کامل شامل حدود 55 درصد پلاسما و 45 درصد سلول های خونی است. یک فرد بالغ با قد متوسط حدودا بین 10-12 پیمانه خون در سیستم گردش خون خود دارد.
سلول های خونی از سلول های بنیادی خون ساز تشکیل می شوند و در مغز استخوان از طریق فرآیند بسیار تنظیم شده تولید می شوند. سلول های بنیادی خون ساز قادرند به گلبول های قرمز، گلبول های سفید و پلاکت تبدیل شوند . این سلول ها را می توان همچنین در بند ناف نوزادان تازه متولد شده نیز یافت نمود. سلول های بنیادی برای درمان انواع بیماری ها از جمله لوسمی، لنفوم، نارسایی مغز استخوان و اختلالات مختلف ایمنی استفاده می شوند.

اجزای خون و اهمیت آنها
بسیاری از شما تاکنون تحت آزمایش خون یا اهدای خون قرار گرفته اید، اما هماتولوژی و مطالعات در زمینه خون موارد بسیار بیشتری از اینها را شامل می شود. پزشکانی که در زمینه خون تخصص دارند (هماتولوژیست) پیشرفت های بسیاری را در زمینه درمان و پیشگیری از بیماری های خونی انجام داده اند.
ما طی این مقاله و مقالات بعدی تلاش می کنیم با معرفی اصولی سلول های خونی، بیماری های شایع ، بیان علل و روش های درمانی نوین و کاربردی ،سطح آگاهی عموم جامعه را افزایش دهیم و به سوالات متداول بیماران پاسخ دهیم.
پلاسما
جزء مایع خون، پلاسما نامیده می شود که مخلوطی از آب، قند، چربی، پروتئین و الکترولیت ها است. وظیفه اصلی پلاسما انتقال سلول های خونی در سراسر بدن به منظورانتقال مواد مغذی، مواد زائد، آنتی بادی ها، پروتئین های ایجاد کننده انعقاد، پیام رسان های شیمیایی مانند هورمون ها و پروتئین هایی است که به حفظ تعادل مایعات بدن کمک می کنند.

گلبول های قرمز( اریتروسیت ها)
گلبولهای قرمز که به دلیل رنگ قرمز روشنشان شناخته میشوند، فراوانترین سلول ها در خون هستند و حدود ۴۰ تا ۴۵ درصد حجم آن را تشکیل میدهند. شکل یک گلبول قرمز بصورت یک دیسک مقعرالطرفین با مرکز مسطح است . به عبارت دیگر هر دو وجه دیسک دارای فرورفتگیهای کاسهمانند کم عمقی هستند.
تولید گلبول های قرمز توسط اریتروپویتین، هورمونی که عمدتاً توسط کلیه ها تولید می شود، کنترل می شود. ساخت گلبولهای قرمز خون به صورت سلولهای نابالغ در مغز استخوان شروع میشود و تقریباً پس از هفت روز و رسیدن به بلوغ در جریان خون آزاد میشوند. برخلاف بسیاری از سلولهای دیگر، گلبولهای قرمز هیچ هستهای ندارند و به راحتی میتوانند شکل خود را تغییر دهند تا در رگهای خونی مختلف بدن جای بگیرند. با این حال، با اینکه فقدان هسته، گلبول قرمز را انعطافپذیرتر میکند،ولی طول عمر سلول را در مسیر عبور از کوچکترین رگهای خونی محدود میکند و به غشای سلول آسیب میرساند و ذخیره انرژی آن را کاهش میدهد. گلبول های قرمز به طور متوسط تنها 120 روز زنده می مانند.
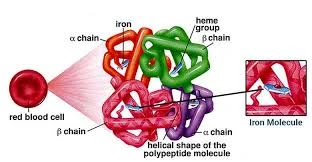
گلبول های قرمز حاوی پروتئین خاصی به نام هموگلوبین هستند که به انتقال اکسیژن از ریه ها به بقیه بدن کمک می کنند و سپس دی اکسید کربن را از بدن به ریه ها برمی گردانند تا بتوان آن را بازدم کرد. به دلیل وجود تعداد زیادی گلبول قرمز که رنگ خود را از هموگلوبین می گیرند، خون قرمز به نظر می رسد. درصدی از حجم کل خون که از گلبول های قرمز تشکیل شده است، هماتوکریت نامیده می شود و یک معیار رایج برای اندازه گیری سطح گلبول های قرمز خون است. این نسبت در زنان و مردان سالم و بالغ به ترتیب برابر ۴۵–۳۵ و ۵۰–۴۰ درصد است.

گلبول های سفید(لکوسیت ها)
گلبول های سفید از بدن در برابر عفونت محافظت می کنند. تعداد آنها بسیار کمتر از گلبول های قرمز است و حدود 1 درصد از خون شما را تشکیل می دهند.

رایج ترین نوع گلبول های سفید، نوتروفیل ها هستند که 55 تا 70 درصد از کل گلبول های سفید را تشکیل می دهند. هر نوتروفیل کمتر از یک روز زندگی میکند، بنابراین مغز استخوان شما باید دائماً نوتروفیلهای جدیدی بسازد تا محافظت در برابر عفونت را حفظ کند. تزریق نوتروفیل به فرد، معمولاً مؤثر نیست زیرا آنها برای مدت طولانی در بدن باقی نمی مانند.
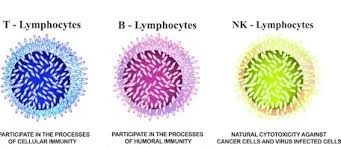
نوع اصلی دیگر گلبول سفید، لنفوسیت است. دو جمعیت اصلی از این سلول ها وجود دارد. لنفوسیت های T به تنظیم عملکرد سایر سلول های ایمنی کمک می کنند و به طور مستقیم به سلول های آلوده عفونی و سلول های تومورال حمله می کنند. لنفوسیت های B آنتی بادی می سازند .این آنتی بادی ها،پروتئین هایی هستند که به طور خاص باکتری ها، ویروس ها و سایر مواد خارجی را هدف قرار می دهند.
انواع دیگر لکوسیت ها شامل : منوسیت ها، اﺋوزینوفیل ها، بازوفیل ها

پلاکت ها (ترومبوسیت)
برخلاف گلبولهای قرمز و سفید، پلاکتها در واقع سلول نیستند، بلکه قطعات کوچکی از سلولهایی به نام مگاکاریوسیت ها (موجود در مغز استخوان) هستند. پلاکت ها با جمع شدن در محل آسیب عروق، و چسبیدن به پوشش رگ خونی آسیب دیده و تشکیل یک پایه و سازه، به فرآیند لخته شدن خون (یا انعقاد) کمک می کند. این امر منجر به تشکیل لخته فیبرینی می شود که زخم را می پوشاند و از نشت خون به بیرون جلوگیری می کند. فیبرین همچنین داربست اولیه را تشکیل می دهد که بر روی آن بافت جدید تشکیل می شود و در نتیجه باعث بهبودی محل آسیب می شود.
افزایش پلاکتها بیش از حد طبیعی میتواند باعث لخته شدن غیرضروری خون شود که منجر به سکته مغزی و حملات قلبی می شود. با این حال، به لطف پیشرفت های انجام شده در درمان های ضد پلاکتی، درمان هایی برای کمک به جلوگیری از این حوادث بالقوه کشنده وجود دارد. برعکس، تعداد کمتر از حد طبیعی پلاکت ها می توانند منجر به خونریزی گسترده شوند.
شمارش کامل سلول های خونی (CBC)
آزمایش شمارش کامل خون (CBC) اطلاعات مهمی در مورد انواع و تعداد سلولهای خون، به ویژه گلبولهای قرمز خون و درصد آنها (هماتوکریت) یا محتوای پروتئین (هموگلوبین)، گلبولهای سفید و پلاکتها به پزشک میدهد که به تفصیل در جلسات بعد صحبت خواهد شد.
نتایج CBC ممکن است شرایطی مانند کم خونی، عفونت و سایر اختلالات را تشخیص دهد.
پزشک شما همچنین ممکن است یک اسمیر خون انجام دهد، که راهی برای مشاهده سلول های خونی شما در زیر میکروسکوپ است که در مطالب آتی شما را با یافته های قابل مشاهده در این آزمایش آشنا می کنیم.
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

سرطان سینه در خانمها/علائم هشدار دهنده

سرطان سینه یا پستان یکی از شایع ترین سرطانها در بین خانم هاست و علائم هشداردهنده ای دارد که خانم ها باید به آن توجه کنند.
سرطان پستان عملکرد تقسیم سلولی در سلولهای پستان را مختل میکند و سلولهای سرطانی پستان در فرد مبتلا بدون کنترل و بیش از حد تکثیر میشوند، اغلب سرطان پستان از مجراها(مسیر انتقال شیر) یا لوبول (غدههای شیری) پستان آغاز میشود، سلولهای سرطانی میتوانند از طریق رگهای خونی و مسیرهای لنفاوی به سمت بیرون از پستان حرکت کنند و در بقیه بدن پخش شوند، در این حالت است که میگوییم متاستاز اتفاق افتاده است.
چند درصد زنان به سرطان پستان مبتلا میشوند؟
سرطان پستان شایعترین سرطان بانوان در جهان است که تقریبا حدود بیست و پنج درصد از کل سرطان های رایج زنان را به خود اختصاص داده است. سرطان های شایع در بین زنان به ترتیب عبارتند از پستان، روده بزرگ، ریه و دهانه رحم که مجموعا نزدیک به ۵٠ درصد از تمامی سرطان های زنان را تشکیل میدهند البته این آمار غربی است و در آن محاسبه سرطان های غیرملانومی پوست لحاظ نشده است، هرچند در شرق این آمار خیلی متفاوت نیست.

نقش ژنتیک و جهش ژنی در بروز سرطان پستان
به یاد داشته باشیم که در حدود پنج تا ١۵ درصد و در برخی جوامع تا حتی درصدهای بیشتری از سرطان های پستان زودهنگام از نوع ارثی است. البته برای افرادی که در معرض چنین خطر ارثی هستند، با ارجاع به پزشکان متخصص ژنتیک بالینی می توان میزان ریسک را برای فرد و یا نزدیکانش تخمین زد و حتی خطر بروز آن را با تمهیدات دارویی و یا جراحی کاهش داد و یا می توان با پیگیری های تخصصی لازم، سرطان را در مراحل ابتدایی شناسایی کرد تا امکان درمان موثر و حتی قطعی بیشتر شود.
ژن های دخیل در بروز سرطان های ارثی پستان و از جمله دو ژن بسیار معروف یعنی BRCA1 و BRCA2 با تکنولوژی های جدید به راحتی قابل شناسایی بوده و این امکان در کشور ما نیز خوشبختانه فراهم شده است.
وجود جهش های بیماری زا در این ژن ها می تواند تا ۷۰ الی ۸۰ درصد با سرطان های پستان در زنان و همینطور درصد بالایی از سرطان تخمدان در آنها همراه باشد. البته این جهش ها با افزایش چشمگیر خطر سرطان پروستات (تا ۷ برابر) و پستان (تا ۸٪ ناقلین) در مردان نیز همراه است. در ضمن جهش در این دو ژن، خطر بروز انواع دیگری از سرطان ها همانند روده بزرگ، مری، معده، پانکراس، تیروئید، غدد لنفاوی و امثالهم را نیز در هر دو جنس به طرز قابل توجهی افزایش می دهد.
جهش در ژن های دیگر همانند ATM ، CHEK2 ، PTEN ،TP53 ، PALB2 ، CDH1 نیز با احتمال افزایش سرطان پستان همراه هستند. مثلا جهش در ژن PALB2 با حدود ۶۰٪ بروز سرطان پستان تا سن ۷۰ سالگی در صورت وجود تاریخچه خانوادگی سرطان همراهند و یا ناقلین جهش در ژن PTEN با ۲۵ تا ۸۰ درصد (در برخی مطالعات) با سرطان پستان مواجهه می شوند.
در جهش TP53 انواع سرطان های دیگر همانند خون، استخوان و مغز نیز در کنار سرطان پستان (تا حدود ۵۵ درصد در ناقلین تا سن ۷۰ سالگی) در فرد یا بستگانش که ناقل باشند، افزایش می یابد. جهش در ژن CDH1 با حدود ۵۲ درصد ریسک بروز سرطان پستان همراه است، هرچند سرطان معده در این افراد تا ۸۰ درصد امکان بروز دارد.
بنابراین در موارد شک به احتمال ارثی بودن سرطان بهترین کار ارجاع بیمار به پزشکان متخصص ژنتیک است که با تخمین ریسک و روش های پیگیری موضوع آشنا می باشند. این پزشکان در برخی دانشگاه های کشور مستقر هستند.

علل ابتلا به سرطان پستان چیست؟
به طور کلی مهمترین عوامل موثر بر شیوع سرطان پستان (اکتسابی و حتی ارثی) عبارت از سبک زندگی، تغذیه، میزان تحرک و ورزش، زمان شروع اولین عادت ماهیانه، تعداد فرزند، مجموع مدت شیردهی، سابقه عفونت پستان، مصرف داروهای هورمونی، زمینه ارثی و برخی عوامل جزیی دیگر،می باشند. این عوامل می توانند خطر بروز سرطان را زیاد و یا کم کنند.
رودگری تصریح کرد: لذا با هوشیاری و آگاهی از علائم شایع سرطان پستان و حساس بودن نسبت به وقوع انواع سرطان در خانواده (چه مرد و چه زن) به شناسایی زودهنگام سرطان پستان کمک کرده و همچنین می تواند منجر به افزایش امید به درمان شود. به یاد داشته باشیم سن پایین به هنگام ابتلا (به خصوص زیر ۴۰ سال) و یا تعدد وجود سرطان پستان، تخمدان، پروستات و غیره در یک خانواده از عواملی هستند که باید برای ارجاع بیمار به پزشکان متخصص ژنتیک به آن ها توجه نمود. مسلما چنین مراجعه به هنگام و درست می تواند سرنوشت بیمار و یا بستگانش را تغییر دهد.
علائم سرطان پستان و راههای تشخیص
سرطان پستان در بعضی افراد بدون علامت ظاهر میشود و گاهی علائمی دارد که در افراد مختلف متفاوت است. وجود داشتن علامتهای زیر لزوماً به معنی این نیست که به این بیماری مبتلا شدهایم، اما با دیدن این علائم کلی، میتوانیم به این بیماری شک کنیم و به پزشک مراجعه کنیم:
ایجاد شدن برجستگی یا اجزای توده مانند در پستان یا حفرهی زیر بغل
تورم بخشی از پستان یا ضخیم شدن پوست آن
پرتقالی شدن پوست پستان
درد نوک پستان یا کشیده شدن نوک پستان به سمت داخل
قرمز یا پوست پوست شدن نوک پستان
ترشح هر نوع مادهای غیر از شیر از نوک پستان (مثل خون)
هرگونه تغییر در شکل پستان یا حس درد
تودههایی که در پستان بهوجود میآیند، همه سرطانی نیستند. گاهی این تودهها کیستهایی کوچک پر از مایع هستند و در بیشتر موارد به دلایل دیگری غیر از سرطان ایجاد میشوند. با عنوان مثال کیستها و وضعیت فیبروکیستیک پستان، دو عامل بسیار شایع هستند. وضعیت فیبروکیستیک تغییراتی در پستان ایجاد میکند که ممکن است همراه با درد، سوزش و ایجاد شدن یک توده پستانی باشد.

برای درمان سرطان پستان باید چه کنیم؟
وقتی علائم را در خودمان تشخیص دادیم، باید به پزشک متخصص مراجعه کنیم. اگر پزشک تشخیص دهد که به سرطان پستان مبتلا هستیم، دورهی درمان را آغاز میکند. انتخاب شیوهی درمان بستگی به نوع سرطان و میزان پیشروی آن دارد. هر چه زودتر این بیماری را تشخیص دهیم (در مراحل اولیه) درمان آن راحتتر میشود. برای درمان سرطان شیوههای مختلفی وجود دارد از جمله:
جراحی: یکی از شیوههای درمان سرطان پستان، جراحی برای برداشتن توده سرطانی است.
شیمیدرمانی: در شیمیدرمانی، با استفاده از داروهای خوراکی و تزریقی سعی میکنند سلولهای سرطانی را بکشند و تودهی سرطانی را کوچکتر کنند.
هورمون درمانی: یکی دیگر از شیوهها این است که نگذاریم هورمونهای زنانه که برای سلولها لازم است، به سلولهای سرطانی برسند.
زیست درمانی یا درمان بیولوژیک: در این شیوه درمانی سعی میکنند سیستم ایمنی فرد را قوی کنند تا بتواند به سرطان غلبه کند.
پرتودرمانی: کشتن سلولهای سرطانی از طریق پرتوهایی مثل اشعه ایکس
به کوشش :
دکتر حسن رودگری
مدیر پژوهش
معاونت آموزشی و پژوهشی
سازمان نظام پزشکی ج.ا.ایران
به کوشش :
دکتر بابک پورقلیج

توصیههای تغذیهای در کبدچرب

 دکتر امیرعلی سهراب پور
دکتر امیرعلی سهراب پور
فوق تخصص بیماریهای گوارش و کبد
یکچهارم جمعیت جهان کبدچرب دارند. در دیابتیها کبدچرب بسار شایعتر است و سهچهارم افراد دیابتی، کبدچرب دارند. خطر پیشرفت کبدچرب و ایجاد عوارض کبدی، در دیابتیها بیشتر از کسانی است که دیابت ندارند. تا امروز، هیچ دارویی (شیمیایی، گیاهی، عطاری، طب قدیم، طب جدید) برای درمان کبدچرب وجود ندارد. اگر دارویی برای این بیماری وجود داشت، بیش از دو میلیارد انسان در کرۀ زمین به این مشکل مبتلا نمیبودند. مراقب باشید فریب فروشندگان دارو و مکملها (بهخصوص داروهای گیاهی) را نخورید. البته تحقیقات علمی در دنیا در جریان است و بعید نیست تا چند سال آینده، داروهای اثربخش و کمعارضه برای درمان کبدچرب به بازار جهانی معرفی شوند.
درمان اصلی بیماری کبدچرب، رسیدن به وزن مناسب از طریق رژیم غذایی و فعالیت بدنی است.
به طور کلی، غذاهایی که با آسیب سلولی مبارزه میکنند، استفاده از انسولین را برای بدن شما آسانتر میکنند یا التهاب را کاهش میدهند، میتوانند به معکوس کردن این وضعیت کمک کنند.
از آنجایی که هر فرد متفاوت است، باید با پزشک و متخصص تغذیه، برای بررسی سایر علل بیماری کبدی، و ارائه یک برنامه غذایی مناسب برای خود صحبت کنید.
به عنوان یک اصل کلّی، مبتلایان به کبدچرب باید کالری کم دریافت کنند. بنابراین، حتی غذاهایی که برای آنها مفید هستند، باید به مقدار کم و کنترل شده مصرف شوند. زیادهروی، حتی در مصرف مواد مفید، میتواند باعث تشدید بیماری و صدمه خوردن به سلامتی شما شود.
غذاهایی که در کبدچرب مفیدند
رژیم غذایی مدیترانهای اگرچه نخستین بار برای مبتلایان به بیماری کبدچرب طراحی نشده، اما شامل بسیاری از مواد غذایی است که به کاهش چربی در کبد شما کمک میکنند و شامل چربیهای سالم ، آنتی اکسیدانها و کربوهیدراتهای پیچیده است.
اگر کبدچرب دارید، مواد غذایی زیر برای شما مفید هستند:
ماهی و غذاهای دریایی
غلات کامل
آجیل
روغن زیتون
سبزیجات
آووکادو
حبوبات
چربیهای مناسب را انتخاب کنید
سلولهای شما از گلوکز (نوعی قند)، به عنوان سوخت استفاده میکنند. هورمون انسولین کمک میکند که گلوکز از غذای هضم شده، به سلولهای شما برسد.
اغلب مبتلایان به بیماری کبدچرب دارای وضعیتی به نام «مقاومت به انسولین» هستند. یعنی بدن آنها انسولین میسازد اما نمیتواند به خوبی از آن استفاده کند، در نتیجه گلوکز در خون آنها تجمع مییابد میشود و کبد آن را به چربی تبدیل کرده، در خود ذخیره میکند.
برخی چربیها در رژیم غذایی میتوانند به بدن شما کمک کنند تا از انسولین بهتر استفاده کند، طوری که سلولهای بدن شما بتوانند گلوکز را جذب کنند و کبد شما نیازی به ساخت و ذخیره چربی نداشته باشد.
در رژیم غذایی خود، از این مواد بیشتر استفاده کنید:
اسیدهای چرب امگا-3، موجود در ماهی ، روغن ماهی ، روغنهای گیاهی، آجیل (بهویژه گردو)، دانه کتان و روغن بذر کتان و سبزیجات برگدار ، چربیهای غیراشباع موجود در منابع گیاهی مانند زیتون، آجیل و آووکادو
غذاهایی که باید از آنها اجتناب کنید:
از چربیهای اشباع پرهیز کنید چون مصرف آنها منجر به رسوب چربی بیشتر در کبد شما میشود. این مواد زیانآور در غذاهای زیر به مقدار زیاد وجود دارند:
پنیر پرُچرب
ماست پُرچرب
گوشت قرمز
محصولات پخته شده و غذاهای سرخ شده با روغن نخل یا نارگیل.
اقلام قندی مانند آبنبات، نوشابه معمولی و سایر مواد غذایی دارای قندهای افزوده از جمله شربت ذرت.
آنتیاکسیدانها و مکملهای مفید برای سلامت کبد
وقتی مواد مغذی به درستی تجزیه نشوند، سلولها آسیب میبینند. این میتواند منجر به تجمع چربی در کبد شما شود. ترکیباتی که به عنوان آنتیاکسیدان شناخته میشوند میتوانند به محافظت از سلولها در برابر این آسیب کمک کنند.
آنتیاکسیدانها در کدام مواد غذایی یافت می شوند؟
قهوه (مصرف 4 فنجان قهوه بدون شکر در روز برای کبدچرب بسیار مفید است)
چای سبز
سیر خام
میوهها، به ویژه تمشک و خانواده آن
سبزیجات
دانه آفتابگردان
بادام
روغنهای گیاهی مایع با چربیهای غیراشباع، مانند روغن زیتون یا کانولا.
مکملها
دانشمندان در حال مطالعه برخی مکملها هستند تا ببینند آیا ممکن است برای کبد شما مفید باشند یا خیر:
گوجیبِری (وُلفبِری)، گیاهی که اغلب در طب چینی استفاده میشود، ادعا شده که اندازه دور شکم را کاهش میدهد. اما تحقیقات بیشتری لازم است تا معلوم گردد این ادعا حقیقت دارد یا خیر.
رِسوِراترول، که از پوست انگور قرمز به دست میآید، ممکن است به کنترل التهاب کمک کند. مطالعات متناقض نشان میدهد که فایدۀ آن بستگی به میزان مصرفش دارد.
سلنیوم یک ماده معدنی است که در ماهی تن و صدف یافت میشود. (بیشتر افراد در رژیم غذایی خود به اندازه کافی دریافت میکنند و اغلب نیاز به مصرف بیشتر آن نیست)
خار مریم. ممکن است آن را به نام سیلیمارین، لیورگل یا اسامی دیگر بشناسید. مطالعات علمی نشان دادهاند که مصرف این ماده هیچ تأثیر مفیدی بر بافت کبد ندارد.
بِربِرین، گیاهی است که در طب چینی استفاده میشود. در مطالعات اولیه، به نظر میرسد که به کاهش کلسترول و کنترل قند خون کمک کند. اما تحقیقات بیشتری لازم است تا معلوم گردد این اثر واقعاً وجود دارد یا خیر.
قبل از مصرف هرگونه مکملی با پزشک مشورت کنید. مکملها میتوانند با داروهای مهم دیگری که مصرف میکنید تداخل داشته باشند، یا خود، عوارض برای شما ایجاد کنند. اگر مقدار مناسب مکملها را به روش صحیح مصرف نکنید، ممکن است مفید نباشند یا حتّی زیانآور باشند.
ویتامینها و مواد معدنی
در رژیم غذایی خود به اندازه کافی از مواد زیر استفاده کنید:
ویتامین D. سطوح پایین این نوع ویتامین ممکن است در انواع شدید کبدچرب نقش داشته باشد. در زیر نور خورشید، بدن شما ویتامین D تولید میکند. همچنین میتوانید آن را در برخی محصولات لبنی دریافت کنید. لبنیات کم چرب را انتخاب کنید زیرا چربی اشباع کمتری دارند.
پتاسیم. سطوح پایین آن ممکن است با بیماری کبدچرب غیرالکلی مرتبط باشد. ماهیهایی مانند سالمون منبع خوبی برای پتاسیم هستند. همچنین پتاسیم در سبزیجات از جمله کلم بروکلی، گوجه فرنگی، نخود فرنگی و سیب زمینی شیرین و میوههایی مانند موز، کیوی و زردآلو به میزان زیاد وجود دارد. لبنیات مانند شیر و ماست نیز سرشار از پتاسیم هستند. یادتان باشد انواع کم چرب را انتخاب کنید.
بتائین. ممکن است از کبد شما در برابر رسوب چربی محافظت کند، اما نتایج تحقیقات متناقض است. این ماده در جوانه گندم و میگو وجود دارد.
اجتناب از الکل
الکل یک سمّ کبدی و عامل بسیار مهمی در ایجاد و تشدید کبدچرب و تبدیل شدن آن به سیروز کبدی و سرطان کبد است. تحقیقات اخیر نشان دادهاند که در فردی که کبدچرب دارد، حتی مقادیر اندکی الکل هم خطرناک است. بنابراین اگر کبدچرب دارید، توصیه پزشکان، پرهیز اکید از مصرف الکل است.
کاهش وزن، درمان اصلی کبدچرب
مهمترین درمان کبدچرب، کاهش وزن است. حتی کاهش 5 درصد از وزن بدن نیز میتواند چربی را در کبد شما کاهش دهد. اگر حدود 10 درصد از وزن بدن خود را کاهش دهید، التهاب و احتمال آسیب به سلولهای کبدی را کاهش خواهید داد. کبدچرب با کاهش وزن کاهش مییابد و حتی میتواند به طور کامل برطرف شود. در افرادی که کبدچرب سبب آسیب به سلولهای سالم کبدشان شده، و فیبروز کبدی خفیف تا متوسط هم پیدا کردهاند، کاهشوزن میتواند علاوه بر رفع چربی از کبد، باعث رفع فیبروز کبد و بازگشت سلامت کامل به کبد شود.
در کاهش وزن عجله نکنید – نیم تا یک کیلو کاهش وزن در هفته کافی است. کاهش وزن سریع ممکن است اوضاع را بدتر کند. به دلایل نامعلوم، کاهش وزن سریع خود باعث تشدید کبدچرب میشود. اگر نمیتوانید وزن خود را کاهش دهید، از پزشک سوال کنید که آیا جراحی کاهش وزن برای شما گزینه مناسبی هست یا خیر.
ورزش مناسب برای داشتن کبد سالم
ورزش هوازی میتواند میزان چربی کبد شما را کاهش دهد. تمرینات مقاومتی یا تمرینات قدرتی مانند وزنه برداری نیز میتواند بیماری کبدچرب را بهبود بخشد. تلاش کنید حداقل 5 روز در هفته، هر بار 30 تا 60 دقیقه یا بیشتر تمرینات هوازی انجام دهید و اگر اهل تمرینات مقاومتی هستید، 3 روز در هفته تمرینات قدرتی متوسط را هدف قرار دهید.
مطالعات جدید نشان دادهاند حتی مقادیر کمتر ورزش هم مفید است. حتی اگر روزی نیمساعت پیادهروی کنید، بهتر از آن است که هیچ فعالیتی نداشته باشید.
کنترل قند خون مهم است
دستورات پزشک را برای درمان دیابت خود اجرا کنید. داروهای خود را طبق دستور مصرف کنید و مراقب کنترل قند خون خود باشید.
مراقب چربی خون باشید
برای حفظ سلامت کبد خود باید کلسترول و تریگلیسیرید (چربیهای موجود در خون) را در سطح سالم نگه دارید. یک رژیم غذایی سالم و عمدتاً گیاهی داشته باشید، ورزش منظم را فراموش نکنید و در صورت تجویز پزشک از دارو برای کاهش چربی خون استفاده کنید.
از همین نویسنده :
 سازمان نظام پزشکی ج.ا.ایران
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

دوزهای سوم و چهارم واکسن کرونا ، فرصتی طلایی

دوز سوم برای عموم مردم و دوز چهارم برای افراد خاص دارای بیماریهای خاص، یک دوره طلایی است و مشخص نیست در آینده چه وضعیتی داشته باشیم چون امکان شیوع واریانتهای جدید در جهان و اپیدمی شدن آن در ایران هم وجود دارد پس کسانی که هنوز واکسن نزدهاند برای جلوگیری از بیماری شدید حتما از این دوران طلایی استفاده کنند.
از آنجا که ابتلا به نوع خفیف امیکرون در افراد واکسن زده به خوبی مشاهده شد درخواست داریم که حتما دوران طلایی برای تزریق واکسن کرونا جدی گرفته شود و حتما افراد برای تزریق دوز یادآور اقدام کنند.
دوز سوم در کودکان : حتما
تزریق واکسن به ویژه دوز یادآور از ۱۲ سال به بالا توصیه میشود که همه باید اقدام کنند و از والدین هم میخواهیم در این فرصت طلایی حتما برای تزریق واکسن کودکان بالای پنج سال خود برنامهریزی کنند زیرا تزریق واکسن به همه ما نشان داد که در درگیری با این ویروس مقاومت خوبی داشت و افراد واکسینه شده کمتر گرفتار شدند.
دوز چهارم واکسن کرونا
من معتقد هستم که دوز چهارم واکسن کرونا باید برای افراد چاق، دارای بیماری زمینهای، مزمن و متابولیک تزریق شود تا در صورت شیوع واریانت جدید درگیری آنها با این ویروس کمتر باشد.
اهمیت تزریق نوبت یادآور
اومیکرون در همه دنیا شیوع بالایی داشت اما میزان مرگ و میر آن نسبت به دلتا پایین بود و علت اصلی آن به این موضوع بستگی داشت که درصد زیادی از مردم کشور واکسینه شده بودند اما دوز یادآور بسیار مهمتر از دوز اول و دوم است که باید جدی گرفته شود. واکسیناسیون میتواند از بیماری شدید، مرگ و میر و بستری شدن در بیمارستان در برابر انواع سویههای ویروس کرونا جلوگیری کند که این یک نکته مثبت است به همین منظور اصرار داریم که هرچه سریعتر تکمیل دوز یادآور را در کشور داشته باشیم.
معتقدیم اگر مردم این زمان خوب برای واکسیناسیون سراسری به ویژه برای دوز یادآور را از دست نمیدادند و تشویق به دوز یادآور میشدند بخش عمدهای از مشکلات گذشته و حتی در سویه امیکرون را شاهد نبودیم.
پایان کرونا
اومیکرون نمیتواند پایان کرونا باشد چون یک اصل داریم تا زمانی که همه کشورهای دنیا به ایمنی تزریق واکسن برای ۷۰ درصد جمعیت خود نرسند و ۷۰ درصد مردم واکسینه نشوند، همچنان شاهد سویههای جدید از ویروس کرونا خواهیم بود. اگر ایمنی نسبی جمعی پس از تزریق واکسن را در جهان نداشته باشیم، فاز حاد کووید ۱۹ را همچنان در دنیا خواهیم داشت زیرا اکنون ۸۰ درصد جمعیت برخی کشورهای آفریقایی واکسن نزدهاند و این گردش ویروس همچنان وجود دارد.
شیوع واریانتها، امکان انتقال ویروس و گردش ویروس در جهان همچنان به خاطر این وضعیت امکانپذیر است که امیدواریم با همیاری جهانی تا اواسط امسال درصد افراد واکسینه شده کشورهای مختلف به بالای ۷۰ درصد برسد و کرونا نیز مانند یک بیماری آندمیک یا بومی تبدیل شود.
 دکتر علیرضا ناجی
دکتر علیرضا ناجی
رییس مرکز تحقیقات ویروس شناسی دانشگاه علوم پزشکی شهید بهشتی
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش:
دکتر بابک پورقلیج

باز گشایی مدارس ، حمایتهای بهداشتی و ایمن سازی

سازمان جهانی بهداشت و یونیسف میگویند که تمام مدارس اروپا و آسیای مرکزی باید باز بمانند و در برابر کووید-19 ایمنتر شوند.
سارا تایلر
WHO/اروپا
eupress@who.int
Ian Woolverton
WHO/Europe
eupress@who.int
Bhanu Bhatnagar
WHO/اروپا
eupress@who.int
شیما اسلام
یونیسف
ssislam@unicef.org
کپنهاگ و ژنو، 30 اوت 2021
با بازگشت میلیون ها کودک به مدرسه در سراسر منطقه اروپا، جایی که نوع دلتای کووید-19 بسیار قابل انتقال است، دفتر منطقه ای WHO برای اروپا و صندوق کودکان سازمان ملل متحد (یونیسف) دفتر منطقه ای اروپا و آسیای مرکزی خواستار باز ماندن مدارس شدند. آنها معتقدند مدارس باید باز شوند و با اتخاذ تدابیری برای به حداقل رساندن انتقال ویروس ایمن تر گردند .
این اقدامات شامل ارائه واکسن کووید-19 به معلمان و سایر کارکنان مدرسه به عنوان بخشی از گروه های جمعیت هدف در طرح های ملی واکسیناسیون و در عین حال تضمین واکسیناسیون جمعیت های آسیب پذیر است. علاوه بر این، کودکان 12 سال و بالاتری که دارای بیماری های زمینه ای هستند که آنها را در معرض خطر ابتلا به بیماری شدید COVID-19 قرار می دهد، باید واکسینه شوند. ایجاد بهبود در محیط مدرسه از طریق تهویه بهتر کلاس، اندازه کلاس های کوچکتر در صورت امکان، فاصله گذاری فیزیکی و آزمایش منظم کودکان و کارکنان از دیگر اقدامات مهم است.
این بیماری همه گیر فاجعه بارترین اختلال را در آموزش و پرورش در تاریخ ایجاد کرده است. بنابراین حیاتی است که یادگیری مبتنی بر کلاس درس بدون وقفه در سراسر منطقه اروپایی WHO ادامه یابد. دکتر Hans Henri P. Kluge، مدیر منطقهای WHO در اروپا توضیح میدهد که این امر برای آموزش، سلامت روان و مهارتهای اجتماعی کودکان و نیز برای کمک به تجهیز فرزندان ما بهعنوان اعضای شاد و سازنده جامعه از اهمیت بالایی برخوردار است.
"مدتی طول می کشد تا بتوانیم همه گیری را پشت سر بگذاریم، اما آموزش ایمن به کودکان در محیط مدرسه فیزیکی باید هدف اصلی ما باقی بماند، بنابراین فرصت هایی را که سزاوار آنها هستند از دست ندهیم. ما همه کشورها را تشویق میکنیم که مدارس را باز نگه دارند و از همه مدارس میخواهیم اقداماتی را برای به حداقل رساندن خطر COVID-19 و گسترش انواع مختلف آن به کار گیرند.»
افزایش واکسیناسیون برای محافظت در برابر نوع دلتا
نوع دلتا بسیار قابل انتقال، لایه ای از نگرانی و پیچیدگی را به فصل افتتاحیه مدارس امسال اضافه کرده است. شیوع بالای COVID-19 در جامعه باعث می شود انتقال در مدارس بسیار بیشتر شود. بنابراین، همه ما باید متعهد به کاهش انتقال ویروس باشیم.
داده ها به وضوح نشان می دهد که دریافت یک سری کامل واکسیناسیون کووید-19 به طور قابل توجهی خطر ابتلا به بیماری شدید و مرگ را کاهش می دهد. هنگامی که برای تزریق واکسن فراخوانده می شوند، افراد باید این کار را انجام دهند و مطمئن شوند که مجموعه دوز کامل واکسن را تکمیل می کنند.
واکسیناسیون بهترین خط دفاعی ما در برابر ویروس است، و برای پایان دادن به همهگیری باید به سرعت واکسیناسیون را در همه کشورها، از جمله حمایت از تولید واکسن و به اشتراک گذاشتن دوزها، برای محافظت از آسیبپذیرترین افراد در همه جا، به سرعت افزایش دهیم. ما همچنین باید اقدامات بهداشت عمومی و اجتماعی را که میدانیم کار میکنند، از جمله آزمایش، توالییابی، ردیابی، ایزولهسازی و قرنطینه را دنبال کنیم.»
ایمن سازی مدارس مسئولیت کل جامعه است
میلنا ماریچ یک معلم ریاضی دبیرستان از بلگراد، صربستان است که به طور کامل در برابر COVID-19 واکسینه شده است. او گفت: "تقریباً دو سال است که کلمات "COVID-19" و "مدرسه آنلاین" زندگی ما را مشخص کرده است. وقتی همهگیری شروع شد، سیستم مدرسه در صربستان به سرعت سازگار شد. اما دانشآموزان فاقد تداوم، معاشرت، کار مشترک، به اشتراک گذاشتن ایدهها در زمان واقعی و ارتباط بدون فناوری بودند. من می دانم که تنها راه برون رفت از این وضعیت این است که اقدامات لازم برای جلوگیری از انتقال ویروس را رعایت کنیم و همه مربیان را واکسینه کنیم.
فیلیپ کوری، معاون مدیر منطقهای یونیسف در اروپا و آسیای مرکزی گفت: «همهگیری تمام نشده است. همه ما باید برای اطمینان از باز ماندن مدارس در سراسر منطقه نقشی ایفا کنیم. کودکان و نوجوانان نمی توانند خطر ابتلا به یک سال دیگر اختلال در یادگیری را داشته باشند. واکسیناسیون و اقدامات حفاظتی در کنار هم به جلوگیری از بازگشت به تاریک ترین روزهای همه گیری کمک می کند، زمانی که مردم مجبور بودند قرنطینه را تحمل کنند و کودکان مجبور بودند اختلال در یادگیری را تجربه کنند.
«کودکان قربانیان خاموش همهگیری و به حاشیه راندهترینها در میان سختترین آسیبها بودهاند. قبل از کووید-19، آسیب پذیرترین کودکان منطقه قبلاً آنهایی بودند که از مدرسه خارج بودند یا در مدرسه بودند اما در همان سطح همکلاسی های خود یاد نمی گرفتند.
یک مدرسه خیلی بیشتر از یک ساختمان است. این مکانی برای یادگیری، ایمنی و بازی در قلب جوامع ما است. هنگامی که آنها بسته هستند، کودکان فرصت یادگیری و بودن با دوستان خود را از دست می دهند و ممکن است در معرض خشونت در خانه قرار گیرند. این بیماری همه گیر وضعیت از قبل غیرقابل قبولی را بدتر کرد. ما باید اطمینان حاصل کنیم که مدارس بازگشایی می شوند و آنها با خیال راحت باز می مانند."
توصیه های تخصصی
برای کمک به باز و ایمن نگه داشتن مدارس، WHO، یونیسف و سازمان آموزشی، علمی و فرهنگی ملل متحد (یونسکو) مجموعه ای از هشت توصیه تخصصی را که توسط گروه مشاوره فنی اروپایی WHO برای تحصیل در دوران کووید-19 تهیه شده است، تأیید کرده اند. برای استفاده توسط 53 کشور عضو منطقه اروپایی WHO عبارتند از:
۱- مدارس جزو آخرین مکان هایی باشند که تعطیل می شوند و اولین مکان هایی که بازگشایی می شوند.
۲- یک استراتژی آزمایشی در نظر بگیرید.
۳- از اقدامات موثر کاهش خطر اطمینان حاصل کنید.
۴- از سلامت روانی و اجتماعی کودکان محافظت کنید.
۵- از آسیب پذیرترین و محروم ترین کودکان محافظت کنید.
۶- محیط مدرسه را بهبود بخشید.
۷- کودکان و نوجوانان را در تصمیم گیری مشارکت دهید.
۸- اجرای یک استراتژی واکسیناسیون که برای نگه داشتن کودکان در مدرسه طراحی شده است.
برگرفته از :
WHO
سازمان نظام پزشکی ج.ا.ایران
معاونت آموزشی و پژوهشی
به کوشش :
دکتر بابک پورقلیج
